各種疾患・治療法
遺伝性不整脈
遺伝性不整脈(ブルガダ症候群、QT延長症候群、突然死症候群などの)
概要
遺伝性不整脈は、文字通り遺伝的素因により、両親のいずれかより受け継がれて発症する可能性のある不整脈です。両親のいずれもその素因を持たずに、新たな変異として発症することがあります。この不整脈にはブルガダ症候群、QT延長症候群、QT短縮症候群、J波(早期再分極)症候群、カテコラミン誘発性多形性心室頻拍、特発性心室細動、進行性心臓伝導障害、不整脈原性右室心筋症、先天性神経筋疾患などが含まれますが、それぞれ発症する年齢や症状は異なります。当科では20年以上にわたり遺伝性不整脈の診療・研究を行っており、日本の治療指針のガイドラインや国際的な専門家会議にも参加しています。聞き慣れない病名で不安に思うこともあるとは思いますが、各患者様に適切に対処するように診療を心掛けています。不整脈の専門外来は水曜日(西井、森田)、木曜日(森田)、金曜日(中川、宮本)が行っています。
Brugada(ブルガダ)症候群
はじめに
ブルガダ症候群と言われた方は、そのほとんどの方が初めて聞かれる病名かと思います。このページを読まれる方の多くは健康診断の心電図でこの疑いを指摘され、病院を受診された方が多いと思われますが、なかには突然意識を失って倒れたり、心肺蘇生を受けた方もおられるかも知れません。このページではまず、ブルガダ症候群がどういった病気なのかをはじめに説明をします。後半では、症状があるかどうかで、ご自分の当てはまるところを読んでいただく様なっています。
1)ブルガダ症候群とは
ブルガダ症候群は1992年にスペインのブルガダ兄弟が特発性心室細動という病気の一型として報告しました。心電図ではST上昇という波形が特徴的で、現在ではこの波形をブルガダ型心電図、ブルガダ型波形と言ったりします(図1)。特発性心室細動とは、はっきりした原因(例えば心筋梗塞や狭心症や心不全等)が無いのに、突然、心室細動という心臓が全く働かなくなる直接死につながる重症の不整脈をいきなり起こすと言った病気です。それまで、原因不明の突然死とされていた病気の一部を明らかにしたのです。日本では「ぽっくり病」と用語があり、元気だった人が突然亡くなった場合、特に朝起きてこないので家族が見に行ってみると亡くなっていたというケースが多いと思われます。このぽっくり病のかなりの割合の人がブルガダ症候群に該当すると思われます。もちろん中高年の方では心筋梗塞や脳卒中等で突然命を落とすことが多いですが、20歳代から50歳代の突然死のなかでは比較的大きな要因となっていると考えられます。この病気の特徴は、男性に多く、夜間に心室細動の発作を起こすことです。心室細動が起こると、心臓が血液を全身に送ることができなくなり、意識を失う(失神)、けいれんを起こす、睡眠中なら呼吸がおかしい・息をしていないということで気がつかれます。多くの場合は心室細動が一過性で元々の正常の脈拍に戻り、一時的な症状で終わりますが、不幸にも心室細動が止まらなかった場合、命を落とすことになります。
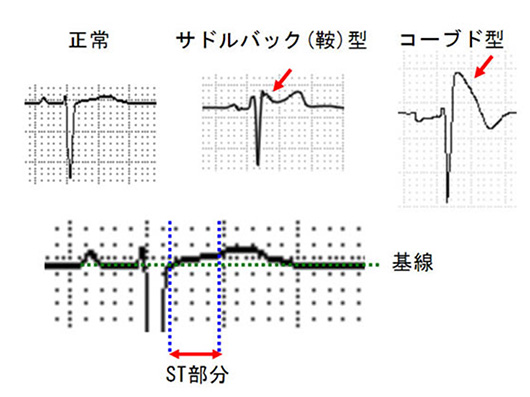
図1 ブルガダ型心電図
- ・左:正常な心電図(右胸部誘導)。
- ・中:サドルバック型心電図。ST部分の上昇を認める(矢印)。
- ・右:コーブド型心電図。著明な三角形状のST上昇を認める。このタイプが不整脈発生と関連するとされる。
- ・下:正常心電図の拡大。赤矢印部分をST部分と呼び、この部分が基線より高い場合、ST上昇とする。
2)ブルガダ症候群で行われる検査、治療
外来では心電図、運動負荷心電図、加算平均心電図、心エコーと言った検査を行います。これらの検査は決して特殊な検査ではなく、日常的に心臓病の方に外来で行っている検査です。また長時間心電計で不整脈の発生や日常生活下での心電図の変化や不整脈の有無を確認します。こういった検査で異常が認められる場合、入院での薬剤負荷検査を行います。ブルガダ症候群では一般で不整脈の治療に使う薬を使用した場合、心電図の異常が顕在化するため、検査として抗不整脈薬試験を行います。この検査は通常、入院していただき、モニター心電図監視下で行います。各検査で不整脈リスクが高い可能性があると判断された場合、不整脈の起こりやすさ、合併不整脈の有無をみるために心臓カテーテル検査(電気生理学的検査、冠動脈造影、心筋生検)を行います。こういった検査を行い、将来、心室細動発作を来す危険性が高いと判断された場合、植込み型除細動器の植込み手術を行います。ブルガダ症候群ではある程度有効とされる薬剤はあるものの、完全に発作を予防でない可能性があるため(かつ発作が起こると致死的になりうるため)、除細動器植込み治療が必要となります。
当院ではブルガダ症候群が報告されて以来、早い時期からこの疾患に注目をし、現在までに600人を超える患者様に外来または入院で検査を行い、100人を超える方が植込型除細動器治療を受けられています。受診時無症状であった方でも、将来的に発作を起こす危険が高いと判断し、植込み型除細動器治療を受けられて、救命された方もおられます。植込み型除細動器治療後は、問題なく通常の日常生活を送ることが可能です。
3)遺伝子検査について
ブルガダ症候群では心筋の活動を制御するタンパク質の先天的な遺伝子異常が原因であると報告されています。特にナトリウムやカリウム等のイオンを心筋細胞の内外に出し入れするタンパク質(イオンチャネルといいます)の異常が現在までに十数種類が報告されています。血液検査で遺伝子を調べることで、この遺伝子異常が存在するかどうか、また家族の方でも同様な異常があるかどうかを調べることが可能です。当院では倫理委員会の承認を得ており、遺伝子採血時に十分に説明を行い、同意書をいただいた上で検査を行っています。遺伝子検査自体は、国立循環器病研究センターや滋賀医科大学など他施設とも協力し、検査を進めており、現在までに約200人のブルガダ症候群(疑い例も含む)の方の遺伝子検査を行っております。
4)検診等で心電図異常をいわれたが、自覚症状は無い方
失神等の症状が無く、検診の心電図で異常を指摘された方が大部分を占めると思います。最近は心電計の自動診断にも取り入れられ、ブルガダ型心電図という所見がつく頻度が増えていると思われます。こういった方々は、聞いたことも無い病名をつけられ、またインターネット等で調べて突然死の危険性があると書かれているのを見つけると、非常に不安を強く感じていることと思います。しかしながら心電図異常がある方の多くは、生涯ブルガダ症候群による不整脈発作(心室細動)を起こさないと考えられています。いままでに様々な報告がありますが、大体の報告や当院での経験では無症状の方が発作(心室細動)を起こす危険性は典型的な心電図波形を持つ人の100人中、2−3年に1人程度とされています(図2)。この中でも、典型的なコブド型心電図でない場合はさらに予後が良好と考えられています(図1)。現在のところ、的確に発作を起こす危険性の高い人を見分ける検査は残念ながらありませんが、日本循環器学会の遺伝性不整脈ガイドラインでは、不整脈発作が起こっていない方は、家族歴や心電図異常などを判断し、リスクがある程度あると考えられた場合には、カテーテル検査で心室細動が容易に誘発される場合、除細動器治療を勧めています。しかしながら危険性の高い方や発作を来している方すべてがこの項目に当てはまる訳ではないので、2)で記載した検査を組み合わせることで危険性の程度を評価し、除細動器治療までが必要かどうかを判断する必要があります(表)。過度に不安になる必要はないと思われますが、ブルガダ型心電図を言われた場合、循環器専門の施設を受診することをお勧めします。
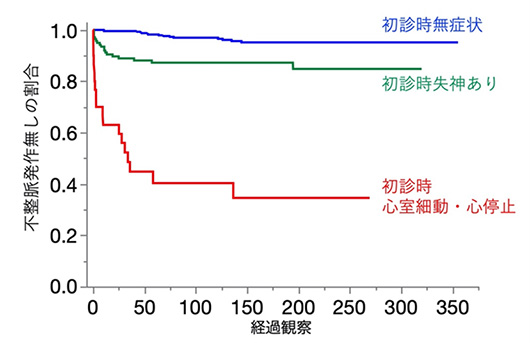
図2 当院でのBrugada症候群の予後
- ・赤:一度心肺蘇生を受けたもの。1年以内に大多数が再度、心室細動の発作を来す。
- ・緑:失神の既往があるもの。失神の原因は様々考えられるが、他に明らかな原因がない場合、ブルガダ症候群である可能性が高まる。前兆(気分不良、冷や汗、呕気など)がない、突然の意識消失が危険性高い。
- ・青:初診時無症状例。この群の予後は比較的良好で、発症率は高くないが、十分なリスク評価が必要である。将来的な心室細動発生が高いと判断された場合、植込み型除細動器治療を行い、突然死予防が必要な場合がある。
5)失神、意識消失の発作がある方
失神、意識消失といった症状のある方は、ブルガダ症候群の発作に伴う症状の場合、比較的短時間に繰り返す可能性があり、速やかな検査、治療が必要となってきます。しかしながら、ブルガダ型心電図を有していても、失神の原因が心室細動で無い場合は、直ちに除細動器適応とはなりません。一過性意識消失の原因として迷走神経性失神(神経調節性失神)、起立性低血圧、徐脈、てんかん、脳虚血発作等ブルガダに関係しないものが大多数を占め、鑑別が必要となってきます。このため、長時間心電図やチルト試験(入院)、心臓電気生理検査を行い、不整脈の原因の失神であったかどうか判断することとなります。除細動器治療を受けると、ある程度の生活制限が必要になってくるため、発作の原因を見極めた上で適切な治療が必要となります。失神の原因の判定が非常に困難な場合、植込み型心電計を使用することもあります。
6)心室細動発作が確認されている方
この場合、植込み型除細動器治療が必要となります。ブルガダ症候群で発作を来した場合、1年以内(特に数ヶ月以内)に再発作を来す可能性があり、いずれの発作も致死的となるため直ちに入院治療が必要となります。この場合でも合併不整脈の診断や他の心疾患の鑑別のため 2)で挙げた検査が必要となります。心室細動が発生すると除細動器は電気ショックをかけて確実に止めようとします。しかし短時間のうちに発作を繰り返すと除細動器の頻回作動が起こり、かなりの苦痛と、電池消耗を起こすため、入院の上、発作予防の薬の点滴(通常イソプロテレノールという交感神経刺激剤を用います)を使用します。長期的に発作頻度を減らすためにキニジン、ジソピラミド、ベプリジルといった抗不整脈薬を当施設では使用しています。カテーテル焼灼術による心室細動のトリガーとなる発生起源を治療や、ブルガダ症候群の心臓病変の主体と考えられる心外膜側心筋のカテーテルアブレーションも行っています(8 トピックス参照)。
7)一般的注意点
植込み型除細動器移植に関して:症状がある場合・心肺蘇生後の方では除細動器植込み後は最初の半年間は運転制限があります。また強い高周波や電磁波を出す機器による電気的ノイズで植込み型除細動器が不整脈発生と誤感知して不適切作動を来す可能性があり、機械の使用制限などがあります。思わぬ不整脈発作で意識を失い事故を起こす可能性がある高所作業の制限等があります。経過中に心室細動による除細動器の適切作動があれば3ヶ月の運転制限が必要です(心室細動のある方は除細動器を入れなければ運転をして良いというわけでは決してありません)。症状がない期間は,運転を行う場合は半年ごとにその旨の診断書を作成し、住所地の警察署・公安委員会に提出が必要です。
症状がない方の場合:不必要に不安に思われる必要はありません。心電図や検査所見の異常の程度に合わせて、定期的に外来に通院していただき、心電図検査等で悪化徴候や変動がないかどうかはみていく必要があります。当科では半年から年に1回程度、外来に通院していただき、症状や家族歴に変化がないかどうか、心電図異常が悪化していないかどうか確認しています。他の心疾患のように運動制限は必要なく、むしろ運動や食事の注意、塩分を控えめにする等、一般的な生活習慣病の予防が必要でしょう。また薬のなかのあるものはブルガダ心電図を悪化させるものがあり、その代表例は抗不整脈薬と抗うつ薬です。こういった薬を処方される場合、循環器、特に不整脈の専門医への相談が必要です。その他、発熱等の体温上昇でも心電図異常が強まることがあり、発熱時は早めに病院を受診し解熱薬を処方してもらうこと、温度の高い風呂への長時間の入浴は避ける必要があります。COVID-19ワクチンでの発熱で心電図異常の増悪、また心室細動が発生した症例が報告されており、発熱時は早めに解熱薬を使用して下さい(海外の総説ではワクチン接種前の内服も勧められています)。また深酒をした後に発作を来す方が時におられ、過量の飲酒は避ける方が良いようです。
8)トピックス 心外膜アブレーションについて
以前より,ブルガダ症候群では右心室の心外膜側の心筋の異常が病変の主体であると考えられていました。心臓の外側にあたる部分で、通常のカテーテルによる治療では血管から心臓の内側にしか到達できず十分な検査・治療が出来ない状態でした。近年のカテーテル治療法の発達により、心外膜側の心筋に対するカテーテル検査が可能となっています。この方法により、従来の心内膜側からではとらえることが出来なかった心筋電位の異常が同定され、これをカテーテルで焼灼する事で、不整脈発生のコントロールのみならず、心電図の正常化も得られるようになってきています。この方法は、除細動器治療後に繰り返す心室細動発作を来す方や、内服しても心室細動発作がコントロールされない方で特に有効と考えられます。当院でも、積極的に心外膜側のカテーテル治療も行っています。現時点では症状のない方に対するカテーテル治療は行われていません。これは、ブルガダ症候群がわずかながらも進行性で心筋病変の変化が強まったときに発症する可能性があり、症状のない人で、どこまで治療するべきか、治療により突然死が予防できるかはまったくデータが無いからです。
症状のある方、特に除細動器の作動がある方ではカテーテルアブレーションの治療効果ははっきりしており、当科の経験でも、心外膜の異常領域の広範な焼灼で心電図の正常化、心室細動発作の抑制が見られています。
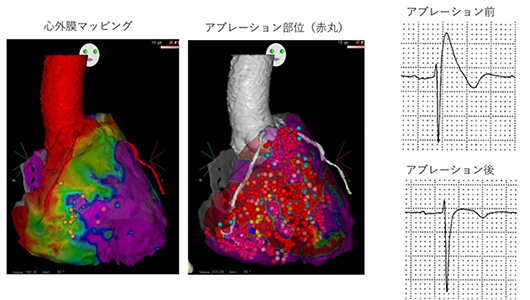
図3 ブルガダ症候群の心外膜アブレーション
(左図)心外膜マッピングで異常部位(緑、黄色から境界部)を同定し、広範囲なアブレーションを要した。
(右図)カテーテルアブレーションでコブド型心電図が正常化した。
先天性QT延長症候群
1)QT延長症候群とは?
QT延長症候群は、ブルガダ症候群と同様に、明らかな心疾患がない患者に重症不整脈や突然死を生じる疾患です。心電図でQT間隔延長、運動時などにトルサドポアンといわれる多形性心室頻拍をきたし、失神あるいは突然死を症状とする疾患群です。臨床的には小児期の発症が多い先天性LQTと薬剤や電解質異常、徐脈などによる二次性(後天性)LQTに分類されます。通常、心不全や弁膜症、狭心症などと行った明らかな心疾患はなく、小児期に運動時に失神を来します。心電図の異常が軽い場合は、てんかんとして治療されていることもありますが、原因を明らかにして、しっかり心臓の治療が必要です。成人や年齢が進んでからの発症もあるため、不整脈のリスクが高いと考えられるかたで成人人なってからも治療は必要です。しばしば、家族の方で同じ病気の方がおられる場合もあり、家族内で、病気についてご存じであることも時々経験されます。
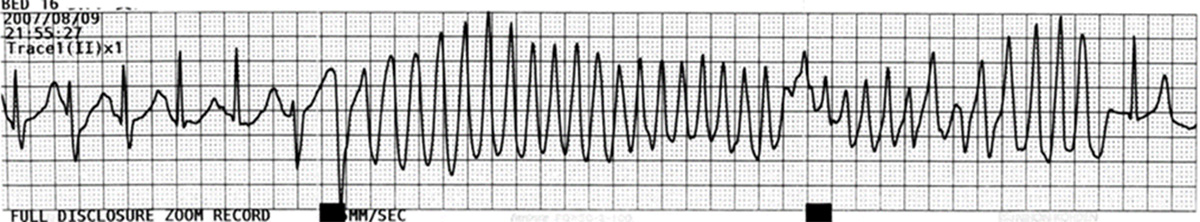
図1 先天性QT延長症候群で見られた多形性心室頻拍(トルサドドポアン)
不整脈中は心臓収縮が失われるため、失神発作を来す。
先天性QT延長症候群の原因としては、心臓の電気活動を調節する蛋白質(イオンチャネルとその関連たんぱく)の遺伝子変異が知られています。1990年代より、これらQT間隔を延長させる心筋電気活動を調節するイオンチャネルの遺伝子変異が報告され、先天性LQTの大部分、後天性LQTの一部は遺伝子解析によってイオンチャネル病として説明可能な病気となってきています。大変重要なことは、遺伝子変異を見つけ出すことにより、選択的な治療が可能になってきたことです。こうした背景を受けて、岡山大学でも積極的な遺伝子解析とそれに引き続くイオンチャネル機能解析を行い、きめ細かい治療を行っています。
2)先天性QT延長症候群の検査について
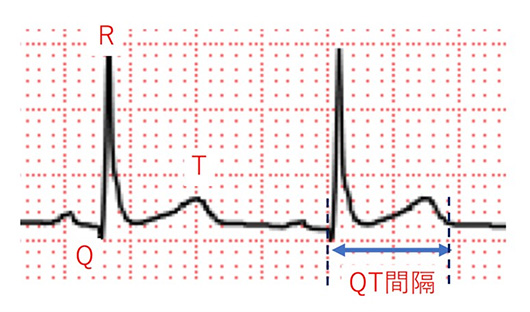
大学へ来られる方は学校検診などの心電図検査でQT間隔(図2)の延長を指摘されて受診する方が多いです。多くの方は無症状で、家族の方でも異常を指摘されたことがないこともよくあります。心電図検査は最近では自動診断が発達し、検診などでも参考所見として使われることが多いのですが、心電図のQT間隔の計測は自動診断が弱い点でもあります。そのため、実際の心電図を確認し、また大学病院でも運動負荷心電図なども含めて心電図を検討し、ほんとうにQT間隔の異常があるかどうかを確認する必要があります。検診の心電図の見直しや再検査で、QT延長がみられない場合は、問題ないと考えて良いと思います。
中には明らかなQT間隔延長がみられる場合もあり、そのときは外来での検査が必要となります。外来で行っている検査としては、通常の心電図、運動負荷心電図、24時間心電図、心エコー図、採血など、循環器一般で行う検査がほとんどです。運動負荷心電図は、トレッドミルというベルトの上を全力で走る検査を行います。QT延長症候群の中でも、いくつかタイプが有り、運動を長時間行った方が良くないものと、運動により急に脈が増えるのが良くないタイプがあるため、運動負荷試験は通常の徐々に運動量を上げていく方法と、短時間で最大負荷まで運動量を上げ、数分間最大負荷で走って頂く2段階の検査を行います(足腰の痛みがある場合は運動が難しいことがあるため、その場合は診察室・検査室で遠慮無く申し出て下さい)。24時間心電図では日常生活下での不整脈有無の確認をします(入浴は出来ません)。心エコー図検査では弁膜症や心不全などの心疾患がないかどうかを確認し、採血では電解質(ナトリウム、カリウムなど)の異常などがないかを調べます。またしばしば遺伝性であることが多いため、ご両親や付き添ってきていただいた家族の方の心電図も確認します。また血液検査で、先天性QT延長症候群の遺伝子異常を調べることが可能です(他医療機関と提携)。検査自体は保険診療となっています(遺伝子診断料が8,000点、遺伝子カウンセリング料500点:遺伝子解析料は保険3割負担で約2,7000円)。検診で指摘されたのみで症状がない場合は基本的には外来で検査を行いますが、意識を失うなど、危険な徴候がある場合は緊急入院が必要となります。小学校などの学童検診で指摘された場合は、当院小児科に受診いただき、検査・治療について相談しながら進めていっています。
3)先天性QT延長症候群の治療
先天性QT延長症候群は運動時に不整脈、失神を来すため、競技スポーツなど、激しい運動の制限が必要です。心電図のQT間隔が長ければ長いほど、致死的不整脈の発生リスクが高まるため、これまでの大規模研究の結果などから、無症状の方でも補正QT間隔が470ミリ秒を超える場合、β遮断薬が推奨されています。β遮断薬は運動や興奮時に活性化する交感神経が心臓に過剰に働かないようにする、心臓病で使用する基本的な薬剤です。心室性不整脈が確認されている場合や不整脈が原因と思われる失神といった症状がある場合も治療が必須となります。また遺伝子型や性別によりリスクが高いと考えられる場合も治療が勧められます。内服治療中でも失神症状がある場合や、心停止の既往がある場合などでは、突然死リスクが高いと考えられるため、植込み型除細動器治療が考慮されます。当院ではガイドラインの基本を踏まえた上で、個々の患者様に対して最適な治療を相談させていただきます。
先天性QT延長症候群は男性よりも女性に多いため、結婚され妊娠されたときの対処が比較的多い疾患です。不整脈リスクのある方では妊娠中〜出産後もβ遮断薬内服が必要となります。妊娠されたときは中期以降〜出産時は、当院の産婦人科で管理して頂き、出生されたお子さんの心電図検査も行い、小児科の先生と連携して診療を進めています。
カテコラミン誘発性多形性心室頻拍
カテコラミン誘発性多形性心室頻拍とは?
QT延長症候群は、ブルガダ症候群と同様に、明らかな心疾患がない患者に重症不整脈や突然死を生じる疾患です。心電図でQT間隔延長、運動時などにトルサドポアンといわれる多形性心室頻拍をきたし、失神あるいは突然死を症状とする疾患群です。臨床的には小児期の発症が多い先天性LQTと薬剤や電解質異常、徐脈などによる二次性(後天性)LQTに分類されます。通常、心不全や弁膜症、狭心症などと行った明らかな心疾患はなく、小児期に運動時に失神を来します。心電図の異常が軽い場合は、てんかんとして治療されていることもありますが、原因を明らかにして、しっかり心臓の治療が必要です。成人や年齢が進んでからの発症もあるため、不整脈のリスクが高いと考えられるかたで成人人なってからも治療は必要です。しばしば、家族の方で同じ病気の方がおられる場合もあり、家族内で、病気についてご存じであることも時々経験されます。
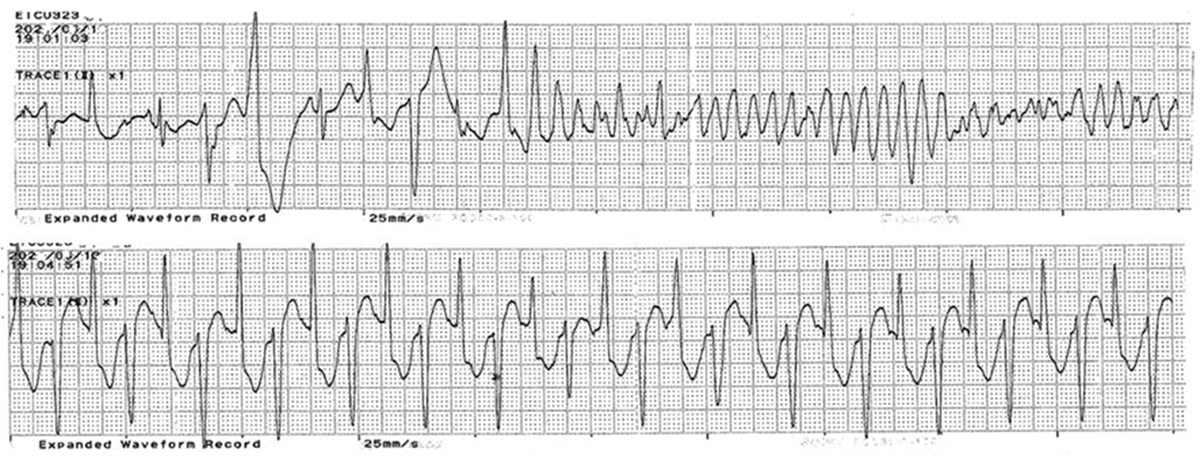
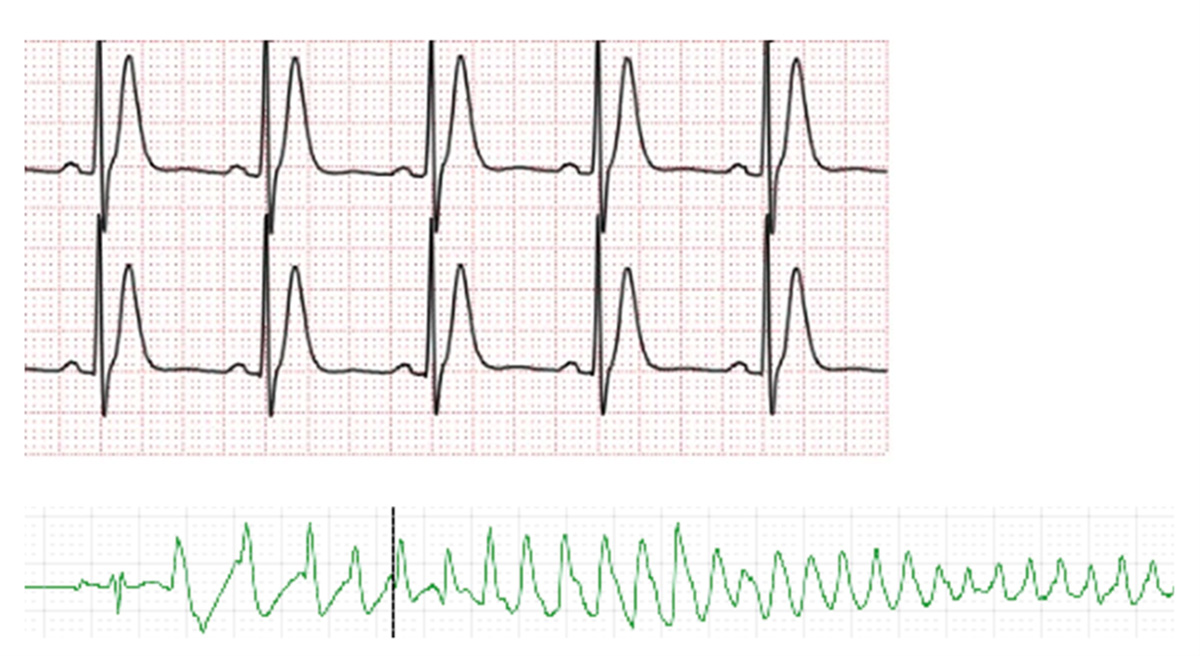
図 カテコラミン誘発性多形性心室頻拍で出現した多源性心室頻拍
(上段)心室期外収縮連発から心室細動に以降。電気的除細動を要した。
(下段)二方向性心室頻拍、QRS波形が交互に変化している。
J波症候群(早期再分極症候群)
特発性心室細動(基礎疾患のない突然死を来す重症不整脈)で、心電図のJ波が目立つ群があることが2008年に報告されました。J波は健常人や運動選手で見られていた所見で、初めて突然死との関連が報告されました。ブルガダ症候群もこの早期再分極症候群の一部であるとする考え方もあります。しかしながら、症状や突然死の家族歴のない、無症状の方での心室細動発生リスクは極めて低いことが報告されており、いたずらに不安を持つ必要のないことがわかっています。心室細動や不整脈が原因と思われる失神症状がある方では、突然死のリスクが高いため、植え込み型除細動器が適応となります。
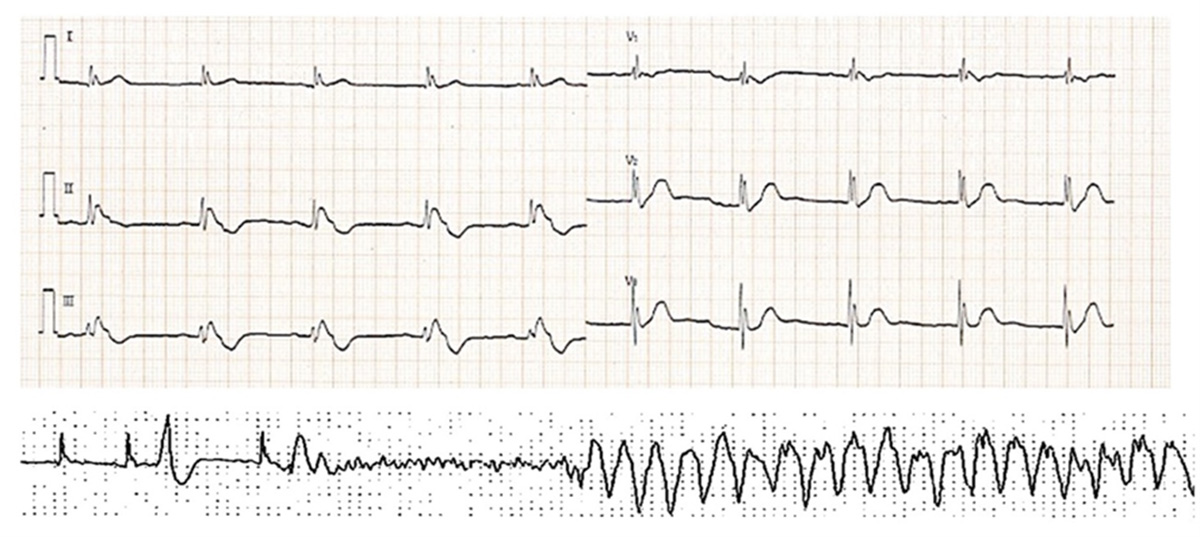
図 J波症候群の心電図
下壁誘導(II, III誘導)にブルガダ様の大きなJ波を認める。下段はJ波症候群での心室細動発生。
進行性心臓伝導障害(PCCD)
遺伝的素因により、脈が遅くなる不整脈(洞不全症候群、房室ブロック)が起こる病態です。様々遺伝子異常が報告されており、発症も若年から高齢まで様々です。徐脈にはペースメーカ治療が必要となりますが、疾患により、心不全や心室頻拍を来す事があり、除細動器ないし両室ペースメーカや心不全治療など、個々の例で適切な治療が必要となります。
図 進行性伝導障害家系で見られた心電図異常(左脚ブロックと心室頻拍)
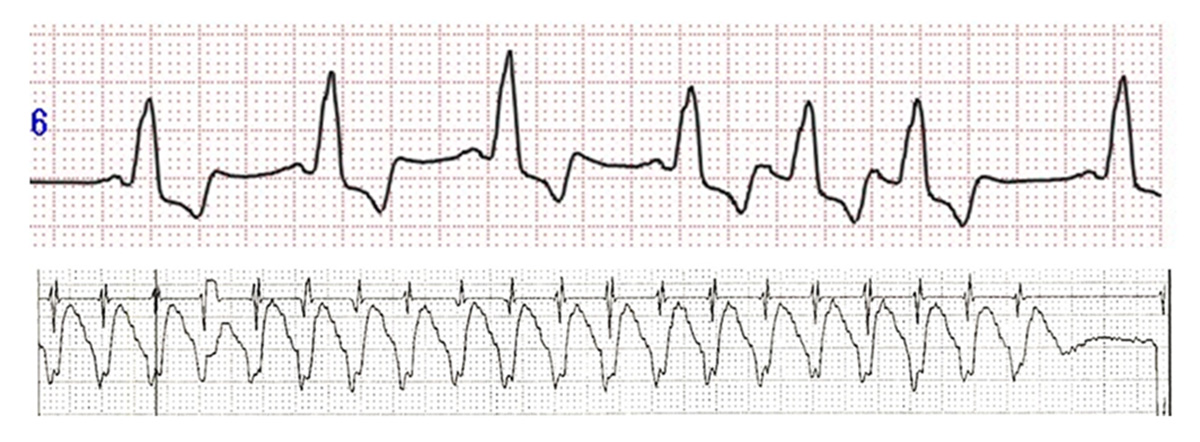
先天性QT短縮症候群
先天性QT延長症候群の逆となる心電図変化を示す病気です。心臓が電気的に反応しやすいため、心室細動といった致死的不整脈を来しやすい病気です。QT延長症候群より頻度は遙かに少なく、適切に診断がなされていない場合も多いと思われます。リスクの高い方では植え込み型除細動器、不整脈発作がみられる場合は薬剤を併用します。当科では発作を引き起こす不整脈を同定し、カテーテル治療を行い、致死的不整脈をコントロール出来た経験があります。
図 心肺蘇生されたQT短縮症候群の心電図
当科では、その他の遺伝性不整脈疾患(不整脈原性右室心筋症やラミン心筋症、神経筋疾患に伴う不整脈など)の診療も行っており、適応がある症例ではカテーテルアブレーション治療や、植込み型除細動器治療も積極的に行っております。QT延長症候群やカテコラミン誘発性多形性心室頻拍といった遺伝性不整脈疾患は小児〜中学生くらいの症例も多く、必要に応じて小児科の先生と連携して診療を進めていきます。

